Như Tyrosinemia loại I là một bệnh chuyển hóa bẩm sinh. Nó rất hiếm khi xảy ra.
Tyrosinemia loại I là gì?
Các Tyrosinemia loại I thuộc nhóm bệnh tyrosinemia. Nó cũng mang tên Tăng natri máu loại I hoặc là tyrosine máu gan-thận. Căn bệnh chuyển hóa bẩm sinh hiếm gặp ảnh hưởng đến một trong 100.000 trẻ sơ sinh. Chúng được di truyền theo kiểu lặn trên NST thường. Do khiếm khuyết trong một enzym, các sản phẩm chuyển hóa có hại được hình thành trong quá trình phân hủy axit amin tyrosine. Thận và gan bị ảnh hưởng chủ yếu trong bệnh này. Sự xuất hiện của tyrosinemia loại I đã có thể được nhìn thấy ở trẻ sơ sinh hoặc trẻ nhỏ.
nguyên nhân
Tyrosinemia loại I do đột biến trên nhiễm sắc thể số 15. Đột biến này gây ra sự thiếu hụt enzym fumarylacetoacetase (FAH hoặc FAA). Enzyme FAH xúc tác hai sản phẩm cuối cùng là axit fumaric và axit acetoacetic như một phần của quá trình chuyển hóa tyrosine. Tuy nhiên, do đột biến, succinylacetoacetate, succinylacetone và maleyl acetoacetate được hình thành, gây tổn thương cho các tế bào ở thận, gan và não.
Hơn nữa, chức năng của enzym khử nước axit 5-aminilevulinic bị suy giảm bởi chất chuyển hóa bị lỗi succinylacetone. Điều này dẫn đến tổn thương các dây thần kinh và dẫn đến các cuộc tấn công tương tự như rối loạn chuyển hóa porphyrin. Gen FAH, bị ảnh hưởng bởi căn bệnh này, bao gồm 35.000 cặp bazơ. Ngoài ra, một mRNA gồm 1260 cặp cơ sở được mã hóa. Đột biến phổ biến nhất xảy ra ở bệnh tyrosinemia loại I là sự trao đổi nucleoside guanine lấy nucleoside adenosine, khiến mRNA liên kết không chính xác.
Các triệu chứng, bệnh tật & dấu hiệu
Trong bệnh tyrosinemia loại I, điều quan trọng là phải phân biệt giữa dạng cấp tính và dạng mãn tính. Nếu dạng sớm nhất xuất hiện, điều này xảy ra từ 15 ngày đến 3 tháng sau khi đứa trẻ bị ảnh hưởng được sinh ra, với tình trạng hoại tử tế bào gan và suy gan xảy ra. Trẻ bị bệnh vàng da, tiêu chảy, nôn trớ, phù nề, báng bụng, hạ đường huyết và xuất huyết vùng tiêu hóa. Nhiễm độc máu (nhiễm trùng huyết) là một biến chứng đáng sợ.
Suy gan cấp tính là biểu hiện đầu tiên của bệnh tyrosinemia loại I ở khoảng 80% trẻ em mắc bệnh. Dạng mãn tính dẫn đến tổn thương gan và xơ gan theo thời gian. Ngoài ra, còn tăng nguy cơ ung thư biểu mô tế bào gan. Bệnh này thường xuất hiện trong độ tuổi từ 15 đến 25 tháng.
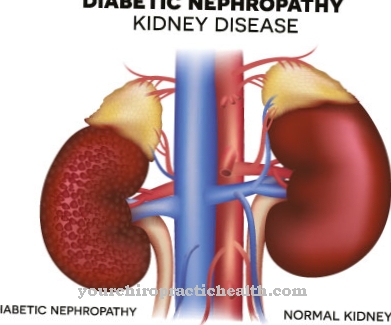
Thận cũng bị tổn thương do tyrosinemia loại I. Điều này có thể nhận thấy do suy các ống thận. Tổn thương các tiểu thể thận cũng như sự phá vỡ chức năng thận nằm trong mức có thể. Nhiễm toan ống thận và thận to cũng có thể xảy ra.
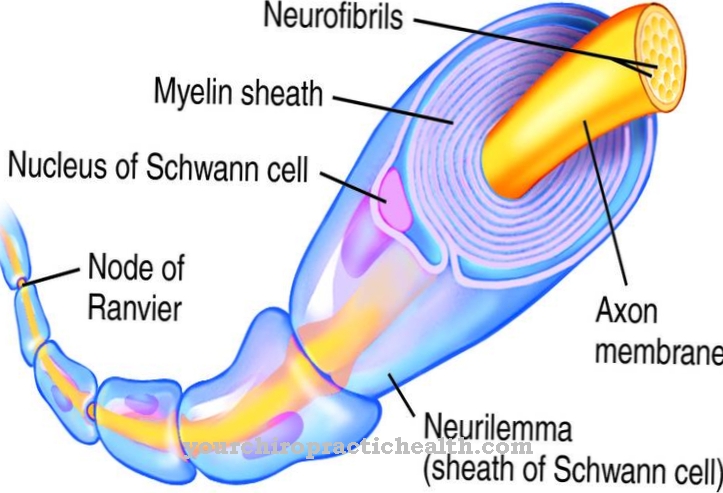
Tyrosinemia loại I cũng gây tổn thương thần kinh. Những đứa trẻ bị ảnh hưởng bị tăng trương lực cơ, cảm giác đau đớn bất thường, nhịp tim tăng và tắc ruột. Sau một thời gian ngắn phục hồi, tình trạng tê liệt lan ra toàn bộ cơ thể.
Chẩn đoán & diễn biến bệnh
Ở Đức, nồng độ tyrosine trong máu được xác định như một phần của quá trình sàng lọc trẻ sơ sinh. Tuy nhiên, chỉ có 90% trẻ em bị bệnh có thể được xác định bằng phương pháp này. Trong 10 phần trăm còn lại, mức axit amin chỉ tăng lên sau đó. Ở Mỹ, người ta cũng có thể xác định succinylacetone, axit 5-aminolevulinic và methionine.
Là một phần của chẩn đoán trước khi sinh, có thể xác định succinylacetone từ máu của dây rốn bằng cách chọc dò dây rốn. Một lựa chọn khác là xác định hoạt động của enzym FAH trong tế bào màng đệm hoặc tế bào ối. Vì tyrosinemia loại I là một bệnh rất hiếm, nên có thể nói rất ít về thời gian của bệnh. Nếu được điều trị sớm, tiên lượng thường khả quan.
Các biến chứng
Tyrosinemia loại I là một bệnh rất nghiêm trọng, trong trường hợp xấu nhất có thể dẫn đến cái chết của đứa trẻ. Trong nhiều trường hợp, những đứa trẻ chết vài tuần hoặc vài tháng sau khi sinh. Các khóa học tiếp theo phụ thuộc rất nhiều vào mức độ nghiêm trọng chính xác của bệnh.
Những người bị ảnh hưởng bị suy gan cấp tính và do đó bị vàng da hoặc tiêu chảy nặng. Nôn mửa hoặc chảy máu nghiêm trọng trong dạ dày hoặc ruột cũng xảy ra do bệnh tyrosinemia loại I và có ảnh hưởng rất tiêu cực đến chất lượng cuộc sống của bệnh nhân. Vì lý do này, hầu hết trẻ em cũng chết vì suy gan.
Hơn nữa, có một nhịp đập gia tăng và các cảm giác bất thường khác nhau. Tắc ruột cũng có thể xảy ra do bệnh tyrosinemia loại I và trong trường hợp xấu nhất là dẫn đến tử vong của bệnh nhân. Việc điều trị tyrosinemia loại I được thực hiện với sự trợ giúp của thuốc và can thiệp phẫu thuật.
Không thể đưa ra dự đoán chung về diễn biến tiếp theo của bệnh. Tuy nhiên, tuổi thọ của những người bị ảnh hưởng bị hạn chế đáng kể. Cha mẹ và người thân của những đứa trẻ bị ảnh hưởng cũng bị căng thẳng tâm lý nặng nề nên cũng cần được điều trị tâm lý.
Khi nào bạn nên đi khám?
Với bệnh tyrosinemia loại I, người bị ảnh hưởng phụ thuộc vào việc điều trị của bác sĩ. Căn bệnh này không thể tự lành nên việc điều trị bởi bác sĩ luôn cần thiết. Vì tyrosinemia type I là một bệnh di truyền, nên cần tiến hành tư vấn di truyền nếu bạn muốn có con để bệnh không tái phát. Tham khảo ý kiến bác sĩ khi có dấu hiệu và triệu chứng đầu tiên của bệnh.
Trong trường hợp tyrosinemia loại I, cần liên hệ với bác sĩ nếu bệnh nhân bị tiêu chảy, nôn mửa và vàng da. Hơn nữa, chảy máu vùng dạ dày cũng có thể góp phần gây ra bệnh. Cảm giác ký sinh hoặc nhịp tim tăng lên cũng có thể là dấu hiệu của bệnh. Tyrosinemia loại I có thể được chẩn đoán bởi bác sĩ nhi khoa hoặc bác sĩ đa khoa. Điều trị thêm tùy thuộc vào mức độ nghiêm trọng chính xác của các triệu chứng. Trong nhiều trường hợp, căn bệnh này còn làm giảm tuổi thọ của những người mắc phải.
Trị liệu & Điều trị
Thuốc NTBC (nitisinone) được sử dụng để điều trị bệnh tyrosin huyết loại I. Enzyme 4-hydroxyphenylpyruvate dioxigenase bị chặn bởi nitisinone. Điều này đảm nhận nhiệm vụ xúc tác một bước phân hủy sớm trong quá trình chuyển hóa tyrosine. Bằng cách này, không còn bất kỳ cơ chất nào có sẵn để tạo thành các chất chuyển hóa độc hại. Thuốc có tác dụng tích cực đối với khoảng 90% trẻ sơ sinh và trẻ mới biết đi bị ốm.
Thậm chí có sự cải thiện trong giai đoạn suy gan cấp tính. Sự thành công của điều trị có thể được kiểm tra bằng cách xác định lượng succinylacetone. Tuy nhiên, điều trị bằng thuốc không thể ngăn chặn sự phát triển của ung thư biểu mô tế bào gan. Bất chấp liệu pháp điều trị, đôi khi vẫn xảy ra ung thư gan. Một phần quan trọng khác của điều trị là một chế độ ăn uống đặc biệt. Mục đích của nó là để ngăn chặn phần lớn sự hình thành của tyrosine trong cơ thể. Đối với chế độ ăn kiêng, trẻ được cung cấp thực phẩm không chứa tyrosine cũng như phenylalanine.
Nó cũng chứa nhiều calo. Do giá trị dinh dưỡng cao nên có khả năng chống lại các tình trạng dị hóa. Ngoài ra, tyrosine không còn có thể được giải phóng trong cơ thể thông qua nguồn cung cấp bên ngoài. Theo chế độ ăn uống đặc biệt này, đứa trẻ nhận được thức ăn bình thường có chứa ít tyrosine và phenylalanine. Các bữa ăn được phân phối đều đặn và với số lượng bằng nhau trong ngày.
Một lựa chọn điều trị khác là ghép gan. Nó được sử dụng khi NTBC không ảnh hưởng đến bệnh nhân, đây là trường hợp của khoảng 10% tổng số trẻ em.
Phòng ngừa
Vì tyrosinemia loại I là một bệnh di truyền do di truyền nên không có biện pháp phòng ngừa hiệu quả.
Chăm sóc sau
Trong hầu hết các trường hợp, những người bị nhiễm tyrosinemia loại I chỉ có một số ít và thường chỉ có các biện pháp theo dõi trực tiếp rất hạn chế. Vì lý do này, họ nên tham khảo ý kiến bác sĩ ở giai đoạn đầu để có thể ngăn ngừa các biến chứng hoặc phàn nàn về bệnh này. Không thể tự chữa lành, vì vậy cần liên hệ với bác sĩ khi có dấu hiệu hoặc triệu chứng đầu tiên.
Trong một số trường hợp, tyrosinemia loại I có thể dẫn đến nhiễm trùng hoặc viêm đường tiết niệu hoặc thận, do đó cần điều trị với sự trợ giúp của thuốc kháng sinh. Tuy nhiên, không phải lúc nào bệnh cũng có thể chữa khỏi hoàn toàn nên người mắc bệnh có thể vẫn vô trùng ngay cả khi đã phẫu thuật.
Quá trình tiếp theo phụ thuộc nhiều vào thời gian chẩn đoán, do đó thường không thể dự đoán chung. Tuổi thọ của người bị ảnh hưởng không bị giảm bởi căn bệnh này. Trong một số trường hợp, có thể hữu ích khi liên lạc với những người khác bị ảnh hưởng bởi căn bệnh này để trao đổi kinh nghiệm và phương pháp.
Bạn có thể tự làm điều đó
Liệu pháp điều trị tyrosinemia loại I có thể được hỗ trợ bằng các biện pháp ăn kiêng. Nên áp dụng chế độ ăn giàu năng lượng cung cấp cho cơ thể tất cả các axit amin quan trọng. Điều chỉnh chế độ ăn uống ngăn cản quá trình trao đổi chất huy động tyrosine từ mô cơ, có nghĩa là quá trình trao đổi chất có thể được bình thường hóa tương đối nhanh chóng.
Mặt khác, chế độ ăn uống phải được cân bằng và đồng đều. Điều quan trọng là phải có một chế độ ăn uống để quá trình trao đổi chất không chuyển sang trạng thái dị hóa. Đó là lý do tại sao nên ăn nhiều bữa nhỏ nhất có thể, tốt nhất là phân bổ đều trong ngày. Việc tiêu thụ sữa, thịt và các sản phẩm từ trứng phải bị hạn chế nghiêm ngặt. Một biện pháp tự giúp quan trọng khác là dùng thuốc được kê đơn như nitisinone theo hướng dẫn của bác sĩ.
Sau khi ghép gan, trước hết phải tuân theo các chỉ dẫn y tế. Nên kiểm soát cân nặng hàng ngày và ăn nhiều rau, cá và thịt gia cầm. Thịt, sữa và các sản phẩm từ sữa nên chứa càng ít chất béo càng tốt. Trái cây và đặc biệt là bưởi phải tránh càng xa càng tốt sau khi ghép gan. Ngoài ra, có những quy tắc ứng xử chung cho thời gian sau khi ghép gan.

.jpg)


-eisenmangelanmie.jpg)
.jpg)





.jpg)